Instabilité chronique de cheville
L’anatomie de la cheville.
La cheville est une articulation considérée comme stable par sa conformation osseuse, et les renforts ligamentaires et tendino-musculaires.
La stabilité osseuse est obtenue par l’emboîtement du « talus » (astragale) dans la pince bimalléolaire (entre malléole médiale et malléole latérale).
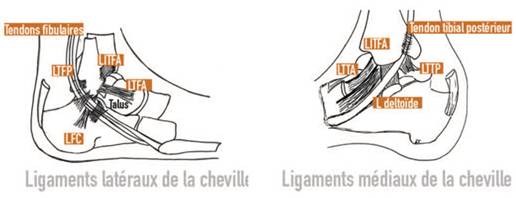
La stabilité ligamentaire est complexe : on distingue trois ensembles ligamentaires à la cheville proprement dite, auxquels s’associent les ligaments des articulations avoisinantes :
- le ligament latéral comporte trois faisceaux :
- le ligament tibio-fibulaire antérieur (LtFa) le plus souvent lésé.
- le ligament fibulo-calcanéen (FC) se dirigeant vers l’arrière croisant les tendons fibulaires.
- le ligament talo-fibulaire postérieur en arrière, rarement touché.
- le ligament médial (interne) comporte :
- deux faisceaux profonds : tibio-taliens antérieur (Ltta) et postérieur (LttP)
- un ligament superficiel, le ligament deltoïde, fixant la malléole interne aux os voisins : naviculaire et calcanéum. Le faisceau tibio-naviculaire est renforcé par le tendon tibial postérieur.
- Les ligaments intertibiofibulaires (LItF) et la membrane interosseuse fixent la fibula (péroné) contre le tibia.
Ces éléments osseux et tendineux sont voisins des structures nerveuses et vasculaires descendant de la jambe vers le pied :
- du côté latéral, les tendons fibulaires avoisinent le nerf sural, alors que le nerf fibulaire superficiel passe en avant de la malléole latérale dans la région sous cutanée.
- du côté interne, le nerf et les vaisseaux tibiaux postérieurs passent au dessous du ligament interne et du tendon tibial postérieur.
L’entorse et l’instabilité de cheville.
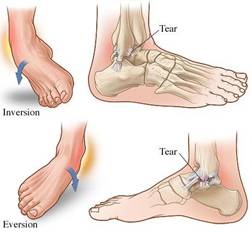
L’entorse de la cheville correspond à un étirement d’un ou plusieurs ligaments lors d’un mouvement forcé du pied.
Selon la gravité de la traction, il peut y avoir une simple « distension » du ligament, une « rupture complète » ou un « arrachement » de l’attache osseuse.
Si le mécanisme le plus fréquent est une torsion du pied en dedans autour du bord latéral du pied au sol, il existe bien d’autres façons de se tordre le pied avec en conséquence des atteintes ligamentaires diverses qu’il faudra bien rechercher. Les lésions ligamentaires ne s’arrêtent pas à la cheville et très souvent il existe des lésions ligamentaires ou osseuses des articulations avoisinantes parfois difficiles à mettre en évidence.
L’immobilisation de la cheville après l’entorse permet le plus souvent la cicatrisation des ligaments; mais parfois le ligament ne se répare pas correctement, occasionnant un « jeu anormal » de la cheville appelé « laxité articulaire ».
Certaines morphologies du pied et des jambes pénalisent la récupération: pied creux, jambe plus courte, pied en dedans…
Comment faire le diagnostic d’instabilité de cheville?
· La clinique : l’instabilité
L’instabilité correspond à la crainte de faire une entorse sur terrain instable ou la tendance à la répétition des entorses, malgré un mécanisme mineur : en marchant sur un terrain plat par exemple. L’instabilité peut être douloureuse et conduit alors à la recherche de lésions associées.
Les examens complémentaires
Les radiographies de la cheville de face et profil en charge sont demandées à la recherche de fractures ou d’arrachements osseux associés aux entorses.
Dans certains cas, des radiographies particulières peuvent être envisagées : Les radiographies en stress (en reproduisant le mécanisme de l’entorse) permettent de visualiser le jeu articulaire (parfois limité par la contracture des muscles fibulaires).
L’échographie permet un bilan ligamentaire et tendineux complet avec la possibilité de tests dynamiques.
L’arthroscanner et l’IRM complètent le bilan ligamentaire et analysent les lésions du cartilage ou des os (oedème intra osseux).
Les traitements
Les traitements médicaux
Avant la chirurgie, la stabilisation de la cheville peut se faire par des moyens orthopédiques tels qu’un strapping, une chevillère ou une chaussure montante. Les orthèses plantaires (semelles réalisées par un pédicure podologue) avec un élément stabilisateur latéral sont aussi indiquées. Les infiltrations de corticoïdes soulagent certaines douleurs.
La rééducation permet de renforcer les muscles stabilisateurs de la cheville.
Si les moyens orthopédiques aident à poursuivre les activités professionnelles voire sportives, la cheville peut malgré tout se dégrader et évoluer vers une arthrose douloureuse plusieurs années plus tard.
Les risques et complications en l’absence de traitement.
En l’absence de traitement, l’instabilité persiste et s’aggrave davantage, survenant sur terrain même peu accidenté ou même par terrain plat.
Dans certains cas, la cheville évolue vers une arthrose douloureuse qui peut nécessiter un blocage de la cheville ou dans certains cas une prothèse de cheville.
Les traitements chirurgicaux
La chirurgie s’attache à réparer ou suppléer les ligaments défaillants. Elle doit prendre en compte toutes les lésions associées, dépistées dans le bilan préopératoire, en sachant que certaines sont parfois découvertes pendant l’intervention (fissures tendineuses par exemple) et que d’autres n’ont pas de traitement chirurgical. Dans certaines désaxations du pied, ayant favorisé la lésion ligamentaire, une correction d’axe peut être réalisée, par une section de l’os du talon par exemple, réorientant ainsi les contraintes mécaniques.
 L’hospitalisation
L’hospitalisation
La durée moyenne d’hospitalisation est de quelques jours à 1 semaine ; dépendant de l’intervention, des gestes associés, ainsi que de votre situation médicale et sociale. Parfois et dans les cas les plus favorables une hospitalisation ambulatoire (une journée d’hospitalisation) est possible.
L’anesthésie

Une consultation préopératoire avec un médecin anesthésiste-réanimateur est obligatoire. Ce médecin vous expliquera, lors de cette consultation, les modalités et les choix possibles d’anesthésie adaptée à la chirurgie et à vos problèmes de santé.
Lors de cette consultation, il sera également fait le point sur vos traitements médicamenteux. de nouveaux traitements pourront également être mis en place, que cela soit avant ou après l’intervention. Les plus fréquemment utilisés sont des anticoagulants, des antibiotiques, des antalgiques, des anti-inflammatoires… Ils comportent bien sûr des risques spécifiques.
L’anesthésie opératoire pourra être locorégionale (anesthésie englobant un segment de membre, de la jambe aux orteils), rachidienne (anesthésie du bassin et des membres en piquant entre deux vertèbres) ou anesthésie générale.
Une transfusion sanguine est parfois nécessaire dans les suites de cette chirurgie ; car bien que le saignement soit généralement limité, des pathologies propres peuvent rendre l’apport de globules rouges nécessaires (anémie préopératoire, troubles de coagulation, traitement anticoagulant ou antiagrégants…).
Les opérations
L’intervention se fait en position dorsale ou latérale et dure en moyenne entre 30 minutes et une heure.
Les incisions sont variables selon les techniques, de plusieurs mini-incisions à une incision unique d’une dizaine de centimètres. Le recours à un garrot, est habituel, pour interrompre temporairement l’arrivée de sang au niveau de la zone opératoire. Celui-ci peut être mis en place au niveau de la cuisse, de la jambe ou même de la cheville.
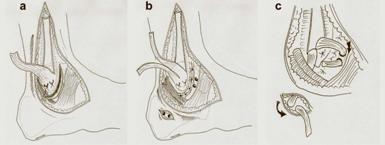
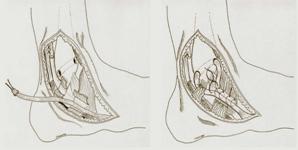
Pour stabiliser la cheville, la simple suture en tension des ligaments est le plus souvent insuffisante, et il faut renforcer le ligament endommagé par une structure saine. On utilise soit le « périoste » (membrane recouvrant la malléole latérale), soit le « rétinaculum des extenseurs » (poulie de maintien des tendons extenseurs des orteils au coup de pied).
Une autre possibilité est le transfert d’un tendon ou de la moitié d’un tendon comme le court fibulaire, le gracile… Le recours à un ligament synthétique reste une autre solution.
En fin d’intervention, une immobilisation est mise en place : botte plâtrée, attelle, botte de marche, chevillière, …
Au cours de l’intervention, votre chirurgien peut se trouver face à une situation ou un événement imprévu ou inhabituel imposant des actes complémentaires ou différents de ceux qui étaient prévus initialement. Une fois réveillé et l’intervention terminée, la démarche de votre chirurgien et les actes réalisés vous seront expliqués.
Le post-opératoire
La douleur post-opératoire de ce type de pathologie pose généralement peu de difficulté. Même si des antalgiques forts peuvent être utilisés dans les suites immédiates, le retour à la maison avec des antalgiques simples est la règle.
La prise en charge de l’oedème est essentielle non seulement pour atténuer la douleur mais aussi pour la qualité de l’immobilisation.
Des consignes de rééducation sont enseignées par les kinésithérapeutes selon le protocole du chirurgien : appui autorisé ou non, mobilisation de la cheville et des orteils…
La prescription de soins infirmiers pour des pansements réguliers ou des injections d’anticoagulants est parfois envisagée.
Les consultations post-opératoires
Le suivi et l’ablation de l’immobilisation, la mise en place de la rééducation et la validation de la reprise du travail et du sport se feront selon le protocole de votre chirurgien.
Ce que je peux attendre de l’intervention
Le but de l’intervention est de redonner une stabilité de cheville compatible avec la marche pieds nus même en terrain irrégulier. Cette stabilité de même que les douleurs sont parfois compromises par des lésions associées (ligamentaires, osseuses ou cartilagineuses) dont le traitement et les résultats dépendent de gestes spécifiques.
La reprise d’une activité physique aidée éventuellement d’une chevillière (travail, activités sportives) est autorisée vers le 2ème-3ème mois mais peut être parfois beaucoup plus longue selon les lésions associées.
Les risques
Malgré les compétences de votre chirurgien et de l’équipe qui vous prend en charge, tout traitement comporte malheureusement une part d’échec. Cet échec peut aller de la réapparition des symptômes à leur aggravation ou à d’autres risques plus importants. Ces risques peuvent être le fait du hasard, de la malchance, mais peuvent aussi être favorisés par des problèmes de santé qui vous sont propres (connus ou non, locaux ou généraux). Il est impossible de vous présenter ici toutes les complications possibles, mais nous avons listé ci-dessous les complications les plus fréquentes ou les plus graves qui peuvent parfois être rencontrées dans votre pathologie.
Les douleurs chroniques et l’algodystrophie
Toute prise en charge médicale ou chirurgicale dans le cadre de phénomènes douloureux, peut de manière aléatoire et imprévisible voir persister les phénomènes douloureux ou même en renforcer d’autres. Ces phénomènes douloureux chroniques peuvent s’installer dans le temps sous la forme de douleur complexe et régionale, pouvant évoluer de nombreux mois, laissant parfois persister des séquelles trophiques ou articulaires.
L’infection
Malgré toutes les précautions de désinfection et de préparation cutanée, toute incision chirurgicale expose à un risque de contamination microbienne qui peut être responsable d’une infection. Ces infections peuvent se déclarer de manières précoces ou beaucoup plus tardives. elles nécessitent souvent la mise en place d’antibiotique, peuvent nécessiter des réinterventions chirurgicales et être à l’origine de séquelles douloureuses ou fonctionnelles. Certains facteurs comme le diabète, le tabagisme ou des immunodépressions (corticoïdes…), peuvent favoriser cette complication.
Les troubles cicatriciels
Malgré tout le soin porté par votre chirurgien à la plaie opératoire et les soins infirmiers, il peut exister des troubles de cicatrisation parfois favorisés par une pathologie générale ou locale tels le diabète ou les insuffisances circulatoires par exemple. On peut ainsi retrouver un retard ou un trouble de cicatrisation pouvant aller de la cicatrice disgracieuse à la désunion ou à la nécrose cutanée. Ces troubles cicatriciels peuvent également favoriser l’infection.
Les complications thrombo-emboliques
Toute prise en charge chirurgicale, surtout du membre inférieur, peut favoriser la création d’un caillot sanguin obstruant les veines et réalisant une phlébite. Ce caillot peut même gagner la circulation pulmonaire et être responsable d’une embolie aux conséquences parfois graves voire fatales. La prévention de cette complication peut se faire par la mise en place d’une anti coagulation en fonction de la chirurgie et de votre état de santé.
Les complications de voisinage
Étant donnée la proximité de la zone opératoire d’éléments osseux, tendineux, vasculaires ou nerveux, il peut exister, de manière directe ou indirecte par rapport à l’intervention, des conséquences sur ces éléments de proximité : hémorragie, hématome, parésie, paralysie, insensibilité, déficit de mobilité, raideur articulaire… Compte-tenu du lieu de la cicatrice,
L’atteinte d’un petit nerf peut entraîner une insensibilité voire des douleurs persistantes. Les plus fréquentes dans les ligamentoplasties sont les lésions des nerfs fibulaire superficiel et sural avec des modifications de la sensibilité d’une zone du pied: anesthésie mais parfois hyperesthésie douloureuse. dans certains cas, il peut être nécessaire de ré-intervenir, pour drainer un hématome, décomprimer un nerf, libérer des tendons…
Les complications médicamenteuses
Au décours de cette intervention, il pourra vous être prescrit des médications particulières et spécifiques. Les plus fréquemment utilisés sont des anticoagulants, des antibiotiques, des antalgiques, des anti-inflammatoires… Ils comportent bien sûr des risques propres et parfois graves qui sont parfois imprévisibles.
L’intoxication tabagique
L’intoxication tabagique est un facteur de risque important pour la chirurgie du pied et de la cheville, favorisant notamment les troubles cicatriciels, les infections et les complications thrombo-emboliques, ainsi que des problèmes de consolidation osseuse.
La raideur
Tout geste articulaire peut entraîner un enraidissement de l’articulation, temporaire ou définitif. Cette raideur peut nécessiter des séances de rééducation ou même une ré-intervention.
Démontage et bris de matériel
Votre prise en charge chirurgicale fait appel à la mobilisation de segments osseux, nécessitant souvent la pose de matériel chirurgical (plaque, vis, broche, fils…) afin de corriger une déformation. Comme tout matériau, ces implants chirurgicaux peuvent être responsables de complication, du fait de leur fragilité propre (rupture du matériel) ou de déplacement du montage du fait de contrainte mécanique trop élevée sur les structures où ils sont implantés (déplacement du matériel entraînant une perte de la correction).
Ainsi ce matériel chirurgical peut parfois nécessiter d’être réopéré en cas de déplacement post opératoire ou de complication propre.
Enfin, et à distance de l’intervention, une fois la période post opératoire passée, et votre pathologie guérie, ce matériel peut également faire l’objet d’une ablation dans le cadre d’une chirurgie programmée en fonction de sa localisation ou si celui-ci est responsable d’une gêne ou d’un conflit local.
Les échecs
Le résultat n’est pas toujours celui que vous espérez, notamment du fait de lésions osseuses ou articulaires préexistantes, pouvant altérer le résultat opératoire. si la sensation d’instabilité persiste parfois, dans d’autres cas la cheville, au contraire, peut évoluer vers la raideur…
Enfin, un nouveau traumatisme peut altérer le résultat opératoire, par une nouvelle rupture ligamentaire.
 Fiche réalisée par la « commission médico-juridique » de l’association Française Chirurgie du pied et de la cheville (AFCP)
Fiche réalisée par la « commission médico-juridique » de l’association Française Chirurgie du pied et de la cheville (AFCP)